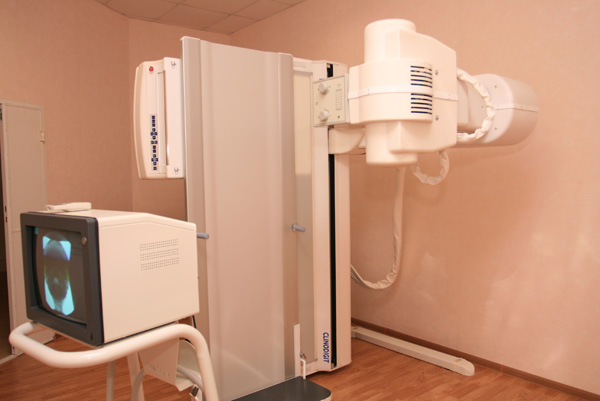
Рентгенография
Это метод, основанный на получении рентгеновского изображения исследуемого объекта при помощи жесткого электромагнитного излучения.
При рентгеноскопии врач получает снимок того или иного органа. Существует также метод рентгеноскопии, когда рентгеновское изображение проецируется на специальный экран в момент, когда за ним стоит пациент. Метод рентгенографии более точный, позволяет получить более четкое изображение, а главное, полученный рентгеновский снимок является важным документом, который показывает нынешнее состояние исследуемого органа. В то же время рентгеноскопия позволяет непосредственно во время исследования подобрать проекцию исследуемой части тела, наиболее отвечающую поставленной задаче. В медицине почти всегда больному при лечении того или иного заболевания делают несколько снимков через определенные промежутки времени, чтобы наблюдать за течением заболевания и оценивать эффективность назначенного лечения.

Конечно, с помощью одной только рентгенографии нельзя детально изучить любой участок человеческого тела. Дело в том, что на рентгеновском снимке четко отображаются только достаточно плотные образования (например, кости, суставы), а также органы, содержащие большое количество воздуха (например, легкие). Перечисленные органы обладают так называемой естественной контрастностью. Другие органы, такие как желудок и кишечник, кровеносные сосуды, выводящая система почек, можно увидеть на рентгеновском снимке только после их искусственного контрастирования, т.е. при введении в них специальных контрастных веществ, четко видимых на рентгеновских снимках. Искусственному контрастированию могут подвергнуться только полые органы, т.е. имеющие просвет, в который можно ввести рентгеноконтраст. В качестве контрастирующих веществ обычно используют различные препараты, содержащие йод или барий. Такие органы, как печень, селезенка, мышцы, при рентгенографии видны плохо. Они не обладают естественной контрастностью, и нет возможности воспользоваться искусственным рентгеноконтрастом.
Рентгеновские снимки являются негативами. Органы с высокой плотностью на рентгенограммах светлые. Например, кости на снимках имеют белый цвет, а чем орган менее плотный и более воздушный, тем темнее он получается на снимке. Здоровые легкие, заполненные воздухом, на рентгенограмме почти черного цвета. Тем не менее светлые участки рентгенограммы врачи называют затемнением, а темные — просветлением, потому что на позитивном снимке эти зоны выглядели бы именно так.
Для поведения рентгенологического исследования используют рентгеновские аппараты. В рентгенологических кабинетах больниц и поликлиник стоят стационарные аппараты, которые занимают почти всю комнату. Есть более компактные, передвижные и переносные устройства, использующиеся в палатах реанимации и интенсивной терапии у постели больного, который в силу своего тяжелого состояния не может самостоятельно посетить рентгеновский кабинет.
В большинстве рентгеновских аппаратов изображение получается при прохождении рентгеновского излучения, испускаемого аппаратом, через исследуемый объект, т.е. тело пациента, на фотопленку, которую затем проявляют и фиксируют. Органы на рентгеновском снимке имеют несколько больший размер, чем на самом деле. Это связано с рассеянием пучка гамма-излучения при прохождении через воздух и тело пациента. Чем больше расстояние от пациента до рентгеновской трубки, тем большим получится изображение. Рентгенологи используют также специальные насадки, которые позволяют получить четкий рентгеновский снимок с увеличением в 3—4 раза. Согласно общим правилам проведения рентгенологического исследования рентгенографию делают в двух обязательных взаимно перпендикулярных проекциях. Если на этих проекциях какое-то интересующее врача образование видно недостаточно хорошо, используют дополнительные проекции, например косые.
Рентгеновские снимки делятся на обзорные и прицельные. Обзорные снимки охватывают значительную часть тела, например грудную клетку или брюшную полость. Они позволяют получить общую картину состояния органов, располагающихся в этой полости, выявить наличие газов, камней, опухолей, инородных тел. Прицельные снимки фокусируют внимание на небольшом органе, состояние и функция которого интересуют лечащего врача.
Современные рентгеновские аппараты могут переводить полученные изображения в цифровую форму и при помощи компьютеров и специальных программ измерять различные показатели.
Полученные снимки для их описания и просмотра врачи помещают на специальные светящиеся экраны — негатоскопы. Их яркое свечение позволяет хорошо рассмотреть все зафиксированные снимком особенности.
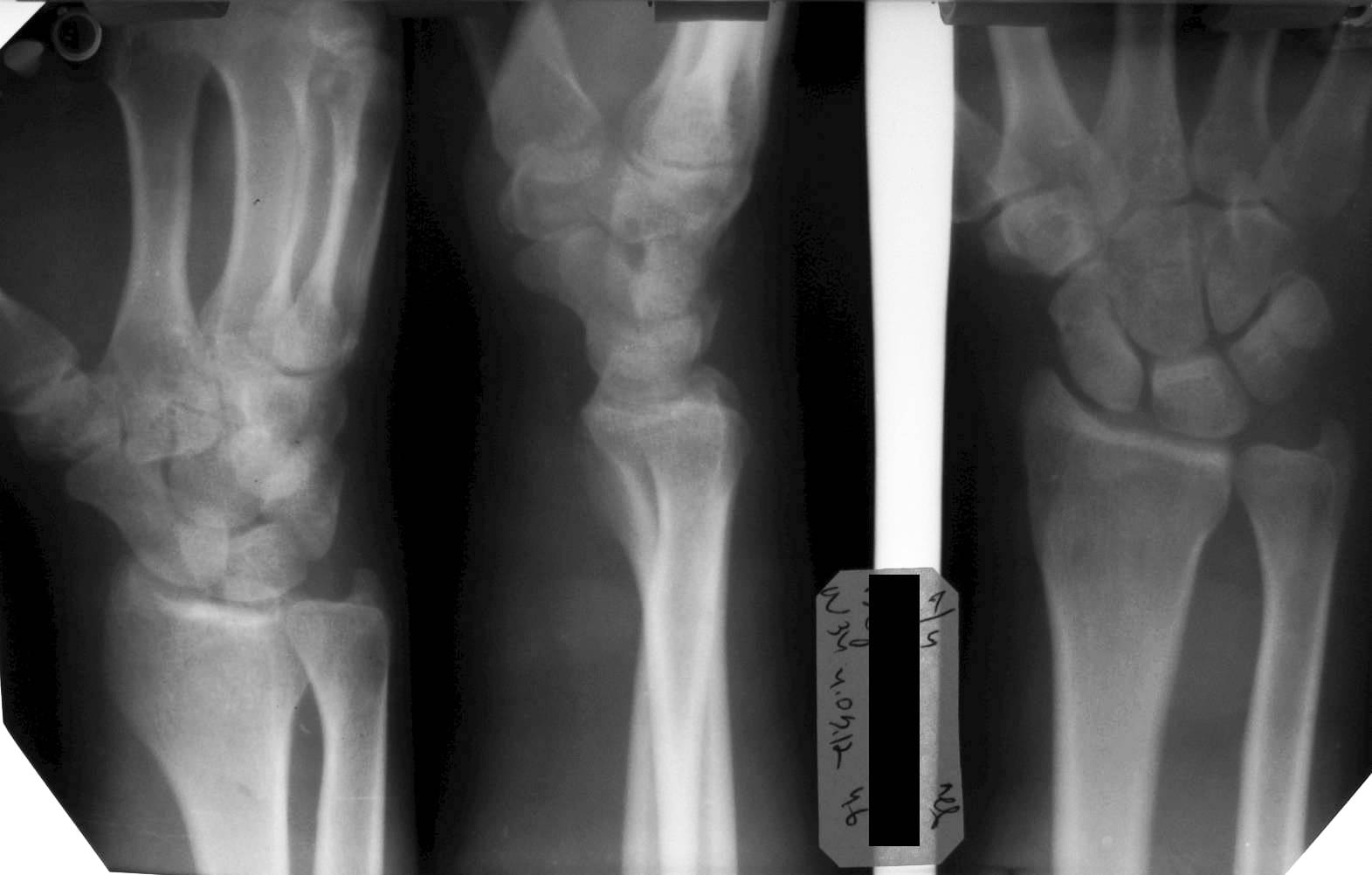
Рентгеноскопия и рентгенография широко применяются в травматологии и ортопедии. При лечении вывихов, переломов, ортопедических заболеваний, исправлении различных дефектов костной системы рентгенография имеет первостепенное значение. Ни один другой метод диагностики не может так быстро и достаточно легко дать представление о состоянии кости или сустава в настоящий момент. При этих заболеваниях обязательно делаются снимки в двух стандартных проекциях, а при необходимости применяются и дополнительные проекции. На протяжении всего цикла лечения снимки делают несколько раз: при поступлении больного, чтобы оценить масштабы повреждения, а также несколько раз в процессе лечения, чтобы оценить его правильность и эффективность. Гипсовая повязка не является препятствием для рентгеновского излучения. Так как кости и суставы — достаточно плотные образования, дополнительного контрастирования не требуется. Здоровые кости на снимках окрашены в белый цвет, а трещины и переломы имеют вид темных линий.
Перед рентгенологическим исследованием нужно освободить исследуемый участок тела от одежды, снять ювелирные украшения, если они имеются. Другой подготовки при рентгенографии костей и суставов не требуется. По той картине, которую видят врачи на снимке, выделяют несколько различных видов вывихов и переломов.
Вывихи могут быть неполными, когда суставные поверхности костей сохраняют частичный контакт (это так называемые подвывихи), и полными, когда суставные поверхности перестают соприкасаться.
Переломы бывают неполными, когда линия перелома не захватывает весь поперечник кости, и полными, когда кость ломается, образно говоря, пополам. В зависимости от того, как линия переломы выглядит на рентгеновском снимке, переломы могут быть поперечными, продольными, косыми, оскольчатыми, вколоченными. Они могут быть без смещения, когда отломки кости остаются на месте и нормальная форма кости сохраняется, и со смещениями. При смещении по длине костные отломки располагаются как бы внахлест, вызывая укорочение конечности, или, наоборот, отстоят друг от друга, визуально удлиняя конечность. Смещение костных отломков может происходить и под углом, и тогда пораженная конечность в месте перелома отклоняется в ту же сторону. Угол может быть обращен внутрь или кнаружи.
Получение рентгеновских снимков внутренних органов требует применения препаратов контрастирующих веществ. К ним относят сульфат бария, используемый при проведении рентгенографии желудка и кишечника, и йодсодержащие препараты, необходимые для введения в сосуды. Обычно организм больного не реагирует на контрастные препараты, которые быстро выводятся с мочой или калом, но в отдельных случаях возникают аллергические реакции.
При рентгенологическом исследовании желудочно-кишечного тракта в качестве контрастного вещества применяется сульфат бария или же воздух. В зависимости от того, какой именно отдел пищеварительного тракта необходимо исследовать, сульфат бария вводят через рот или в виде клизмы через прямую кишку. При рентгенологическом исследовании органов пищеварения пациенту дают выпить контрастное вещество, которое дает тень на экране, что позволяет рассмотреть контуры и слизистую оболочку пищевода, желудка и тонкого кишечника. При этом контрастное вещество образует так называемые депо и дефекты наполнения. Депо образуются в области язв, дефекты — в области доброкачественных и злокачественных опухолей, а также варикозно-расширенных вен пищевода. Рентгеноскопия дает возможность оценить перистальтику (сокращения) пищевода и желудка и установить наличие препятствий для прохождения пищи.
Контрастные вещества подразделяют на две группы: высокоатомные вещества (сульфат бария), которые интенсивно поглощают рентгеновские лучи и дают на экране или на снимке светлое изображение; низкоатомные вещества (воздух, закись азота и другие газы), которые, наоборот, пропускают рентгеновские лучи и на рентгеновских снимках выглядят темными.
Различают несколько видов контрастного рентгенологического исследования пищеварительного тракта:
- контрастирование пищевода, желудка и кишечника путем приема внутрь взвеси сульфата бария (“контрастный завтрак”);
- ирригоскопию (контрастирование толстой кишки путем введения бариевой взвеси через задний проход с помощью клизмы);
- пневмографию (раздувание газом пищевода и желудка при помощи специального зонда);
- двойное контрастирование толстой кишки, когда через задний проход вводят небольшое количество взвеси сульфата бария, а затем раздувают ее воздухом через зонд.
Существуют и другие методы, но они используются реже.
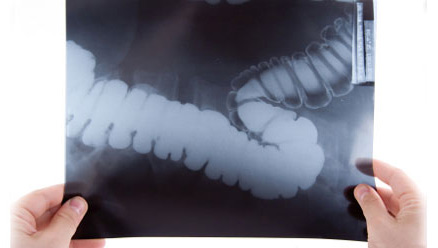
Рентгенологическое исследование желудочно-кишечного тракта. Наиболее распространенным методом является так называемый контрастный завтрак. Он позволяет исследовать строение и функцию пищевода, желудка и двенадцатиперстной кишки.
Подготовка к проведению этого исследования заключается в том, что за 2—3 дня до процедуры больному назначают диету с исключением овощей, молочных продуктов, вызывающих повышенное газообразование в кишечнике. Если больной страдает метеоризмом, ему назначают активированный уголь. Исследование проводится утром натощак, и последний прием пищи перед ним должен быть не позднее чем за 20 ч. Если больной страдает запорами, то вечером накануне исследования и утром за 2 ч до исследования ему ставят очистительные клизмы. Перед приемом контраста проводят обзорную рентгеноскопию. Затем пациент выпивает один глоток взвеси бария, после чего снова проводят рентгеноскопию. Затем пациент быстро выпивает 200 мл бариевой взвеси, и ему проводится рентгенография через различные промежутки времени (15, 30, 45 мин для исследования пищевода и желудка). Желудок полностью опорожняется от бариевой взвеси через 1,5—3 ч.
Тонкий кишечник заполняется барием только через 2—5 ч с момента приема его внутрь. Для исследования кишечника требуется большее количество бариевой взвеси.
Для исследования толстого кишечника барий вводится через задний проход, туго заполняя толстую кишку. Снимки делают почти сразу после введения контраста.
Рентгенологическое исследование почек и мочевыводящих путей (урография). Почки и мочевыводящие пути исследуют методом урографии. Для этого пациенту внутривенно вводится контрастное вещество (урографин, ультравист и др.), которое из крови попадает в почки, чтобы затем быть выведенным из организма с мочой. И именно в то время, когда контраст достигает почек, заполняя их чашечки, лоханки, а затем и мочеточники, проводится серия рентгеновских снимков. Контраст вводится внутривенно при таких разновидностях урографии, как экскреторная урография (контрастное вещество вводится в вену быстро, в один прием) и инфузионная урография, когда контраст вводится в вену через капельницу, постепенно.
Инфузионная урография позволяет получить более четкие снимки. Также применяется метод ретроградной уропиелографии, когда контрастное вещество с помощью специального катетера вводится через мочеиспускательный канал в мочевой пузырь, а затем проходит вверх в мочеточники, чашечки и лоханки почек. Наиболее распространена экскреторная урография.
Урография позволяет выявить многие заболевания мочевыводящей системы. Можно определить врожденные пороки развития почки, ее отсутствие, удвоение, неправильное расположение, чрезмерно большие или, наоборот, слишком маленькие размеры. Можно увидеть камни при мочекаменной болезни, опухоли почек. При урографии видны также изменения формы, длины и расположения мочеточников, их опухолевые заболевания, а также состояния, характеризующиеся обратным забросом мочи из мочевого пузыря в мочеточники. При ретроградной уропиелографии можно видеть изменения формы, размеров мочевого пузыря, его опухоли.
За несколько часов до урографии больному вводят 2 мл контрастного вещества и наблюдают за состоянием пациента, чтобы выявить возможную аллергическую реакцию на препарат. Если признаки аллергии не появились, то вводят всю дозу препарата, которая рассчитывается индивидуально для каждого пациента. Через несколько минут делают рентгеновский снимок. В зависимости от целей исследования ограничиваются одним снимком или же делают серию снимков через определенные промежутки времени.
У некоторых пациентов при введении контрастного вещества аллергических реакций не возникает, но возможно появление головокружения, тошноты, ощущения жара. После выведения контраста из организма эти симптомы проходят самостоятельно и без последствий.
Рентгенологическое исследование кровеносных сосудов (ангиография). Большое значение в диагностике заболеваний имеет рентгеноконтрастное исследование кровеносных сосудов — ангиография. Различают ангиографию артерий (артериографию), вен (флебографию) и лимфатических сосудов (лимфографию). Последнее исследование применяется достаточно редко. Кроме того, ангиография может быть общей, когда исследуют основные сосуды какой-либо области, и селективной (избирательной), когда подробно изучаются отдельные сосуды.
Увидеть сосуды на рентгеновском снимке можно только после их контрастирования, которое проводится при пункции или катетеризации сосуда и введении йодсодержащих препаратов. После введения контраста в артерию он распространяется с током крови, попадает в капилляры, а затем в вены. На снимках можно определить время, которое контраст находится в том или ином отделе сосудистого русла, и сделать вывод о состоянии кровообращения. Кроме того, метод позволяет выявить опухоли самих сосудов и опухоли различных органов (в этом месте часто отмечается увеличенное число сосудов), аневризмы, аномалии развития и атеросклеротические поражения сосудов.
Ангиографию проводят только в специальных ангиографических рентгеновских кабинетах, так как этот метод требует осторожности и соблюдения стерильности.
Вечером накануне исследования больному назначают транквилизаторы. Исследование проводится утром натощак. На том участке кожи, через который планируется введение контрастного вещества, при необходимости сбривают волосы. Исследование проводится под местным обезболиванием. Кроме анальгетиков, пациенту назначают антигистаминные средства (для предотвращения возможных аллергических реакций), транквилизаторы.
Ангиографию не применяют при тяжелом состоянии больного, психических заболеваниях, тяжелых болезных сердца и почек, аллергических реакциях на контрастное вещество.
В зависимости от исследуемой области выделяют несколько видов ангиографии.
Церебральная ангиография (ангиография артерий головного мозга). Контраст вводят через бедренную или сонную артерию. Контрастное вещество достигает сосудов головного мозга и позволяет определить наличие у пациента опухолей мозга, гематом, аневризм мозговых сосудов, сужений и тромбов сосудов.
Грудная аортография (ангиография аорты и ее ветвей). При этом типе исследования контрастное вещество вводится либо через бедренную или подключичную артерию, либо через локтевую или бедренную вену. Этот метод позволяет определить аномалии развития аорты, ее сужение, наличие аневризм.
Ангиопульмонография (ангиография легочных сосудов — легочного ствола и его ветвей). Контрастный препарат вводят через верхнюю полую вену, бедренную, подключичную или локтевую вену. Этот метод помогает определить пороки развития легких, опухоли, тромбоэмболию легочных артерий.
Брюшная аортография (ангиография брюшного отдела аорты и ее ветвей). Контраст вводят через бедренную или подмышечную артерию. Метод помогает определить кровотечения в брюшную полость, опухолевые заболевания.
Почечная артериография (ангиография почечной артерии) помогает выявить наличие травм, опухолей почек, мочекаменной болезни.
Периферическая артериография применяется для изучения артерий конечностей при окклюзионных заболеваниях и травмах.
Портография (ангиография воротной вены печени). Контрастное вещество вводится либо через артерии, либо в вены воротной системы. Этот метод позволяет определить наличие у пациента заболеваний печени, поджелудочной железы и селезенки, а также синдром портальной гипертензии.
Флебографию (ангиографию вен) чаще проводят на сосудах конечностей, чтобы определить характер венозного кровотока при тромбоэмболии, хроническом тромбофлебите, врожденных нарушениях строения венозной системы. Флебография противопоказана при остром тромбофлебите.
Контрастное вещество вводят либо путем прокола исследуемой вены, либо через артериальные сосуды.
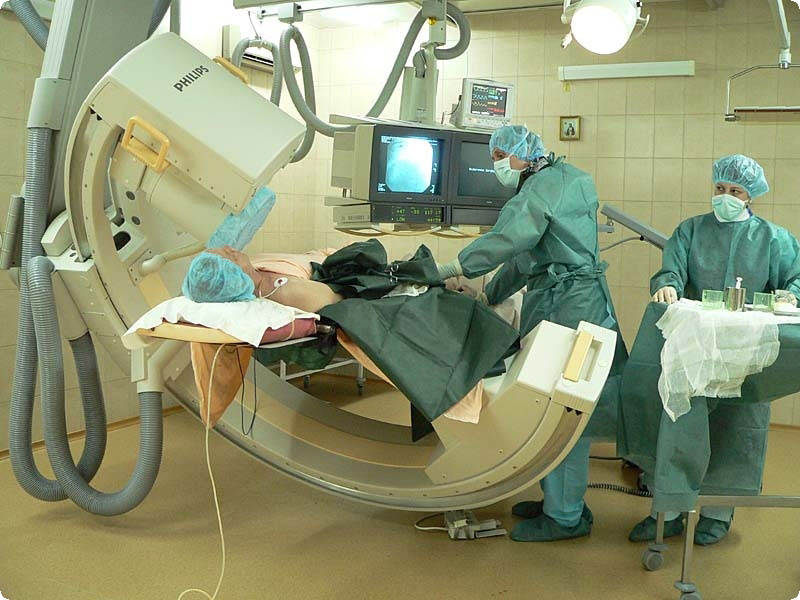
Особым методом ангиографии является коронарография — рентгенологическое исследование артерий сердца. Ведь сердце является не только насосом, перекачивающим кровь. Оно имеет свои собственные сосуды, питающие саму сердечную мышцу, — коронарные (или венечные) сосуды. Именно атеросклеротическое поражение этих сосудов приводит к развитию ишемической болезни сердца (ИБС), а в дальнейшем — к развитию стенокардии и к инфаркту миокарда. Этот метод позволяет выявить степень поражения сосудов атеросклерозом, т.е. степень их сужения за счет разрастания атеросклеротических бляшек, чтобы в дальнейшем выбрать правильную тактику лечения, медикаментозного или хирургического. Этот метод противопоказан при тяжелых нарушениях сократительной деятельности сердца, сердечной недостаточности, аритмиях, а также при общем тяжелом состоянии больного, тяжелых поражениях почек и печени, аллергических реакциях на препарат.
Коронарографию проводит специализированная бригада врачей в ангиографическом кабинете, который обязательно должен быть оснащен дефибриллятором и другой аппаратурой для реанимации больного, если это потребуется. Больной находится в положении лежа. Через прокол бедренной артерии вводят длинный катетер, который продвигают вверх до тех пор, пока он не достигнет сердца. Контраст вводят непосредственно в правую или левую венечную артерию. За всеми передвижениями катетера следят на специальных экранах. Делают серию снимков, отражающих движение контрастного вещества по коронарным артериям, в нескольких проекциях. Иногда катетер вводят не через бедренную, а через плечевую артерию.
Подготовка больного заключается в отмене накануне исследования лекарственных препаратов, особенно бета-адреноблокаторов. После введения катетера в артерию вводят гепарин. Во время исследования больной находится в сознании, так как исследование проводится под местной анестезией.
Перед проведением коронарографии обязательно нужно сдать общий анализ крови с определением группы крови и резус-фактора, анализы на вирусы гепатитов (прежде всего гепатита В), ВИЧ, сифилис, а также пройти ЭКГ и эхокардиографию.
После проведения коронарографии пациенту выдают письменное заключение и запись исследования на компакт-диске.
Рентгенологическое исследование лимфатических сосудов (лимфография)
Большое значение в диагностике некоторых заболеваний (системных опухолевых заболеваний) имеет исследование лимфатических сосудов с помощью рентгенологического исследования – лимфография. Контрастное вещество вливают непосредственно в просвет лимфатического сосуда. В большинстве случаев проводят лимфографию нижних конечностей, таза и забрюшинного пространства. Специальной подготовки пациенту перед исследованием не требуется.
Рентгенологическое исследование толстой кишки (ирригоскопия)
Ирригоскопия — рентгенологическое исследование нижних отделов толстой кишки. Контрастное вещество (взвесь бария) вводится в клизме. При рентгеноскопии можно выявить полипы, опухоли и другие патологические изменения. Процедура сопряжена с легким или умеренным дискомфортом (могут отмечаться спастические боли в животе).
Рентгенологическое исследование молочных желез (маммография)
Маммография — рентгенологическое исследование внутренней структуры молочных желез, выполняемое на специальном аппарате — маммографе. Это самый информативный, доступный и безопасный метод, который позволяет выявить любую патологию молочных желез, включая опухоли, на самых ранних этапах развития, даже в тех случаях, когда их еще невозможно найти при осмотре. В настоящее время регулярное выполнение маммографии рекомендуется начинать после 40 лет. Необходимо выполнять маммографию женщинам в возрасте 40—49 лет каждые 1—2 года, в возрастной группе старше 50 лет — ежегодно.
Исследование проводится на 7—10-й день менструального цикла, у женщин в период менопаузы — в любой день. Во время исследования молочная железа зажимается и сдавливается между пластин маммографа для снижения дозы облучения, однако это может вызвать кратковременные (до 1 мин) неприятные ощущения.
Рентгенологическое исследование женских половых органов (гистеросальпингография)
Гистеросальпингография — один из основных методов диагностики трубного бесплодия, позволяющий оценить размеры и рельеф слизистой оболочки матки, проходимость и функциональное состояние маточных труб, установить степень выраженности спаечного процесса. Подготовка заключается в исследовании влагалищных мазков для исключения воспаления. При проведении процедуры женщина находится на гинекологическом кресле. В канал шейки матки вводится зонд (катетер), через который полость матки и маточные трубы заполняются рентгеноконтрастным веществом. В это время производят серию рентгеновских снимков.
Рентгеновская компьютерная томография. Это современный метод диагностики заболеваний, в основе которого лежит применение рентгеновского излучения. Прибор для проведения этого исследования — томограф — представляет собой камеру, в которую помещается пациент в положении лежа. Прибор тонким рентгеновским лучом последовательно просвечивает исследуемый объект, в качестве которого может выступать любая область человеческого тела (голова, шея, грудная и брюшная полости, полость малого таза). Исследуемую область следует освободить от одежды. Томограф делает серию последовательных срезов той или иной области тела с заданной толщиной среза. Полученные срезы отражаются на экране и фиксируются на пленке. Могут подсчитываться и некоторые параметры, например размеры интересующего врачей органа или образования.
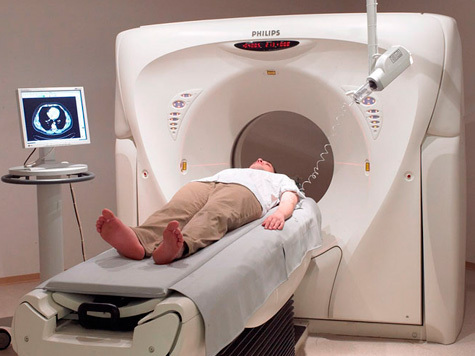
При необходимости исследования полых внутренних органов производят введение контрастных веществ, как и при различных видах контрастной рентгенографии. Современные аппараты позволяют получить трехмерное изображение органа.
Компьютерная томография проводится по определенным показаниям, как дополнительный метод после получения результатов рентгенографии и УЗИ. Это позволяет избежать излишней дозы рентгеновского излучения.
Рентгеновская компьютерная томография любой области не проводится при массе тела больного более 150 кг, неадекватном поведении больного, наличии гипсовой повязки или металлической ортопедической конструкции в исследуемой области, клаустрофобии (боязни замкнутых пространств) и беременности.
Показания к проведению рентгеновской компьютерной томографии головного мозга: черепно-мозговая травма любой степени тяжести, эпилептические припадки, острые нарушения мозгового кровообращения, нарастающая симптоматика поражения центральной нервной системы, повышение внутричерепного давления, подозрение на метастазирование в головной мозг злокачественных опухолей, воспалительные заболевания головного мозга (менингиты, энцефалиты, менингоэнцефалиты), лечение заболеваний головного мозга для оценки его эффективности и др. Никакой специальной подготовки больного перед проведением этого исследования не требуется.
Рентгеновская компьютерная томография спинного мозга назначается при травме позвоночника, подозрении на метастазирование злокачественных новообразований, при наличии симптомов поражения спинного мозга, для оценки эффективности лечения.
Рентгеновская компьютерная томография грудной клетки применяется при выявлении при обычной рентгеноскопии признаков опухолей легких, плевры и грудной стенки или при подозрении на наличие метастазов, при травмах грудной клетки и ее органов, тяжелых формах воспалительных заболеваний.
Рентгеновская компьютерная томография органов брюшной полости (печени, поджелудочной железы и селезенки) проводится после предварительной подготовки. За день до исследования исключают из рациона продукты питания, способствующие повышенному газообразованию в кишечнике (овощи, молоко, черный хлеб).
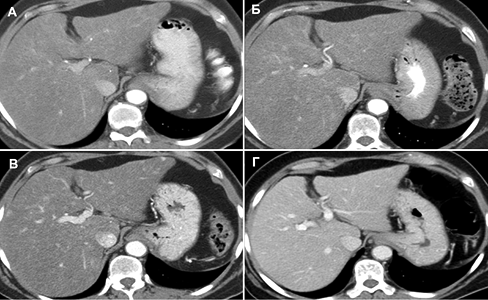
Компьютерная томография печени проводится после предварительного ультразвукового исследования при подозрении на опухоль или метастаз опухоли в печень, цирроз, абсцесс (гнойник), кисты, а также при появлении желтухи вследствие закрытия желчевыводящих протоков, при увеличении печени, травмах. Практически те же показания существуют и для исследования поджелудочной железы.
Рентгеновская компьютерная томография селезенки показана при увеличении ее размеров, подозрении на наличие гнойника, опухолевого поражения, инфаркта селезенки и кровоизлияния.
Компьютерная томография почек проводится только после предварительного УЗИ. Этот метод применяется при наличии у больного противопоказаний, например непереносимости контрастных препаратов, к проведению экскреторной урографии при подозрении на опухоли и пороки развития. Это исследование требует предварительной подготовки больного. За день до исследования из рациона исключают продукты, способствующие повышенному газообразованию в кишечнике. Вечером накануне исследования нужно выпить половину ампулы йодсодержащего контрастного вещества, разведенного в 0,5 л воды.
Рентгеновская компьютерная томография мочевого пузыря, предстательной железы и матки проводится после получения результатов ультразвукового исследования. Показаниями являются травмы таза, подозрение на опухолевые заболевания перечисленных органов, необходимость оценки состояния лимфатических узлов малого таза.
Предварительная подготовка больного к исследованию заключается в исключении из рациона за день до исследования продуктов, вызывающих повышенное газообразование.
Вечером накануне исследования и утром проводится очистительная клизма. Во время исследования мочевой пузырь должен быть наполнен. Вечером перед исследованием больной должен выпить маленькими глотками 0,5 л раствора контрастного вещества, утром — еще 0,5 л, а оставшиеся 0,5 л принести с собой на исследование.
Кроме рентгеновской компьютерной томографии, существуют и другие разновидности метода, в том числе магнитно-резонансная, ультразвуковая, импедансная компьютерная томография.
Магнитно-резонансная томография
Магнитно-резонансная томография (МРТ) — это наиболее молодой и высокоинформативный метод диагностики. МРТ позволяет получать изображения срезов мягких тканей и органов в различных плоскостях. В его основе лежит не ионизирующее излучение, а принцип магнитного резонанса ядер водорода — одного из наиболее широко распространенных элементов в организме человека. Метод практически безвреден. Кроме того, он не требует предварительной подготовки и позволяет проводить диагностику заболеваний как у взрослых (практически без ограничения веса), так и у детей. Технология МРТ позволяет с высокой точностью диагностировать заболевания, имеющие какое-либо органическое проявление (опухоли, кисты, аномалии развития и т.д.), а также проводить динамическое наблюдение в процессе лечения. Противопоказаниями к МРТ являются наличие искусственного водителя ритма сердца, магнитные металлические инородные тела.
Наиболее часто за помощью специалистов обращаются неврологи и нейрохирурги, так как МРТ, являясь наиболее информативным методом исследования при органических заболеваниях головного и спинного мозга, позволяет получить ответы на многие вопросы. Весьма информативен метод МРТ в оценке состояния органов брюшной полости и малого таза, в урологии МРТ позволяет визуализировать опухоли мочевого пузыря, а также оценивать состояние суставов.
Похожие статьи
- Беду руками разведу
- Санаторно-курортное лечение лиц с заболеваниями органов дыхания
- Прыгайте на здоровье
- Гингивит. Симптомы и лечение
- Рахит. Симптомы, профилактика
- Атрезия
- Медицинские термины
- Медицинский словарик
- Термины медицины
- Опухоли легких